心気症(心気障害)
心気症とは、何かしら重篤な病気にかかっているのではないかと思い込み、強い不安が生じ、そのような思い込みが6か月以上続いている状態を言います。
さまざまな検査を行っても、特に異常はなく、病気にかかっているかもといった不安は募ります。不安に駆られて日常生活に影響が及ぶこともあり、日常生活や仕事を続けることが難しくなることもあります。 さらに心身の不調からくる不安を身近な人に訴え、医師の保証でさえ聞き入れない場合があります。検査を受けても異常や病気が見つからないため、次々と病院を替えて受診する(ドクターショッピング)場合が少なくありません。心気症ではこのような症状によって、通常の日常生活を送ることが難しくなります。会話の内容も病気と関連付けられるものに終始し、症状の少しの変化から何度も自分の身体を調べるようになります。
不安が強くなると日常生活や仕事に支障が出ることもあります。DSM-5という診断基準では「病気不安症」と呼ばれています。
はっきりとした原因は不明ですが、ストレスや過労、過去に実際にあった病気、身近な人の病気体験などが原因になっていることがあります。本人の性格や生活環境、転校・転居といった環境の変化などをきっかけに起こる場合もあります。その他、別の問題に直面している際、それから目を背けようと意識を「重篤な病気」に向けることから心気症の症状が出現することもあります。心気症がつづくことで、不安障害やうつ病を合併することがあります。
西洋医学的な治療
治療は、精神療法が中心となります。認知療法、行動療法、認知行動療法、支持的精神療法、集団療法といった行動療法や精神療法が行われます。
身体症状として現れている場合には、その原因となっている症状の改善に効果が期待できる内科的療法・外科的治療が施されます。
また、心気症は不安障害やうつ病に関連することがあるため、強い症状がある場合は抗うつ薬が使用されることがあります。
漢方と鍼灸
ストレスの反応穴、脾や胃、小腸、大腸の反応穴から漢方、食養生、ツボを選択し治療していきます。香りも効き目を左右しますので煎じ薬をおすすめいたしております。補助剤として食養生食品も併用していただくとバランスが整います。
・半夏厚朴湯(半夏・厚朴・紫蘇葉・茯苓・生姜)『金匱要略』
咽喉部に炙った肉片がくっついているように感じる方に使います。厚朴は緊張を緩め、半夏は鎮静作用があります。紫蘇葉は気分を晴れやかにします。
・桂枝竜骨牡蛎湯(桂枝・芍薬・生姜・甘草・大棗・竜骨・牡蛎)『金匱要略』
桂枝湯に竜骨と牡蛎が加わった方剤です。竜骨・牡蛎には鎮静作用・抗不安作用があります。
・香蘇散(紫蘇葉・香附子・陳皮・甘草)『和剤局方』
感情の抑うつ、精神的な緊張を緩めます。紫蘇葉と香附子は気鬱を散じ、気を快くする作用があります。
・梔子厚朴湯(山梔子・厚朴・枳実)『傷寒論』
・梔子豉湯(山梔子・香豉)『傷寒論』
・清心温胆湯(陳皮・半夏・茯苓・甘草・枳実・竹茹・麦門冬・白朮・川芎・石菖蒲・遠志・人参・黄連・香附子・当帰・芍薬)『古今医鑑』
・茯苓補心湯(茯苓・人参・白朮・当帰・地黄・酸棗仁・麦門冬・芍薬・陳皮・黄連・甘草・辰砂・大棗・鳥梅・浮麦)『万病回春』
など(薬局製剤以外も含む)
10月のお休みと営業時間
[お休み]
10月6日(日)・10月7日(月)・10月20日(日)・10月21日(月)
【営業時間】
火~金曜日:10時~19時
土・日・祝祭日:10時~17時(来店前に要確認)
※10月19日(土)のみ:10時~14時
ご予約: 03-3300-0455 までお電話ください。
リラックスして秋の、いちょうをお楽しみください。

眼瞼ミオキミア
瞼の上下どちらにも起こりますが、疲れたときなどに主に、片側の下瞼がピクピクと動く症状です。眼瞼痙攣との違いは持続時間が長いことと、不規則で小さな動きという点です。比較的軽い病気なので疲れがとれると自然と治まっていくことがほとんどです。眼瞼ミオキミアでは眼瞼の筋肉のごく一部だけが微細に動き、決して他の部位に拡大しません。肉体的な疲労だけではなく、精神的なストレスでも起こりやすいとされています。コーヒーなどの興奮性の食品や薬剤を摂取しても症状が強く出る場合があるそうです。 ミオキミアは健康な人でもワープロやパソコンの長時間操作などがもたらす眼精疲労や、寝不足の際に一時的に感じられることがると言われています。眼精疲労をとる成分配合の目薬を使用することがあります。パソコン・テレビ・テレビゲームで目を酷使して疲れ目になっている場合は、間に細かく休憩を入れたり、なるべく長時間行わないようにしてください。睡眠不足なら十分な睡眠をとってください。 ホットパックとアイスパックや、マッサージやツボ押しも疲れ目に効果的です。眼瞼ミオキミアと眼瞼痙攣のちがいは、眼瞼痙攣も最初は同じような症状ですが、だんだん両眼のまぶたが上下とも等しくけいれんします。ミオキミアは不規則に短時間筋肉の細かいけいれんが起こりますが、眼瞼痙攣はより速くけいれんします。自分の意思では瞼を上げることが困難になり、光がまぶしく感じることもあります。 眼輪筋(まぶたを閉じる筋肉)が不随意に収縮する病気で、ドライアイやヒステリー、チックなどが原因ではありません。眼瞼ミオキミアは、ボツリヌス治療(ごく微量の毒素を注射することで筋肉を弛緩させ、症状を抑える施術)の対象にはなりませんが、眼瞼痙攣は治療の対象となります。 そのため、眼瞼痙攣と眼瞼ミオキミアを見極める必要があります。眼科を受診することによって治療が必要なのか、経過観察が必要なのか判断できます。眼瞼ミオキミアと分かった場合、原因が心理的なストレスであれば、それを取り除いていくことが大切です
漢方と鍼灸
ストレスなど自律神経疲労で起きているのか、眼の酷使で起きているのか反応穴から最適な漢方、食養生、ツボを導き出し治療いたします。
煎じ
・抑肝散加陳皮半夏(釣藤鈎・柴胡・当帰・川芎・白朮・茯苓・甘草・陳皮・半夏)『本朝経験方』
・釣藤散(釣藤鈎・橘皮・半夏・麦門冬・茯苓・人参・菊花・防風・甘草・石膏・生姜)『普済本事方』
・加減逍遥散(当帰・芍薬・白朮・茯苓・柴胡・甘草・胡黄連・麦門冬・黄芩・地骨皮・秦艽・木通・車前子・燈心草)『寿世保元』
精神不安、憂鬱などのときに使われます。
など(薬局製剤以外も含む)
遠視
遠視とは、目に入った光のピントを調節する機能の異常により、遠くのものも近くのものもぼやけて見える症状が現れる病気のことです。私たちの目の構造はカメラに似ており、角膜を通って目の中に入ってきた光はレンズの役割を果たす水晶体によって、目の奥のフィルムの役割を果たす網膜にうまくピントが合わされます。網膜に映し出された像は視神経から脳へ伝わり、私たちは目に入った光の情報を認識することができるのです。水晶体の厚みは、付着している筋肉が収縮したり弛緩したりすることで調整され、見るものの距離が異なっても網膜の上にピントが合うような仕組みになっています。遠視は、目の奥行(眼軸長)が短いことや水晶体の調節がうまくできないことが原因で網膜のさらに後ろの距離でピントが合ってしまうことが原因で引き起こされると考えられています。人間は生まれたときは強い遠視、成長とともに眼軸長が伸びることによって遠視が減っていき、7歳前後で遠視がなくなることがほとんどです。しかし、さまざまな原因で遠視が残るケースもあります。遠視が残ってもそう強くなければ、小児期はピントを合わせる調節能力が高いため視力の異常がみられず、成長とともに症状が現れるケースも少なくありません。しかし、遠視は重度な場合は弱視や内斜視などを引き起こすこともあるため注意が必要です。遠視は、目に入った光のピントが網膜より後方の位置に結ばれることによって起こる視力障害の1つです。目の奥行きが短いことや水晶体の調節力が弱いことが原因とされていますが、遺伝的な要因との関連が考えられているものの、目の奥行きの長さなどに異常が生じる明確なメカニズムは解明されていません。遠視は、ピントの位置が網膜より後方にずれるため、ものがぼやけて見えるようになるのが特徴です。特に近くのものを見るときは強くピントを調節しなければならないため、少ない調節で見える遠くのものよりぼやけて見えやすいのが特徴です。小児期はピントを合わせる能力が高いため、多少の遠視があっても視力の異常が現れないことも少なくありません。しかし、絶えず目のピントを調節する状態となるため目が疲れやすくなり、学習面などに影響を及ぼすことがあります。また、症状が強い場合はピントを合わせるために寄り目になりやすく、内斜視を発症することもあります。さらに、乳児期からぼやけて見える状態が続くことで視力が発達せずに弱視を引き起こすケースもあるため注意が必要です。遠視が疑われる場合は以下のような検査が行われます。視力障害の程度を調べる検査です。多くはランドルト環という“C”の字に似た記号の開いている方向を答える検査表が用いられますが、幼児では絵などを用いた検査が行われます。屈折検査は網膜の上にピントが結ばれているか否か調べる検査です。主に、目で覗くと自動的にピントの位置やずれの程度が計測される機器を用いる他覚的自動屈折検査が行われます。また、水晶体の厚みを調整する筋肉のはたらきを抑える目薬を使用し、ピント調節力を休ませた状態で、より精度の高い検査を行うことも少なくありません。現在のところ、遠視を根本的に治す方法は解明されていません。そのため、視力を矯正するには遠視用の眼鏡やコンタクトレンズを使用する必要があります。また、上でも述べたように重度な遠視は放っておくと内斜視や弱視を引き起こすことがあります。そのような場合には、それぞれの状態にあった治療を行っていくことが必要です。遠視は明確な発症メカニズムが解明されていないため、確立した予防法もありません。しかし、遠視は幼児期には視力の低下に気付かれないケースも多く、放っておくと内斜視や弱視を発症したり、目の疲れやすさから集中力の低下を引き起こしたりすることもあります。
漢方と鍼灸
遠視は、目の奥行(眼軸長)が短いことや水晶体の調節がうまくできないことが原因で網膜のさらに後ろの距離でピントが合ってしまうことが原因で引き起こされると考えられています。人間は生まれたときは強い遠視、成長とともに眼軸長が伸びることによって遠視が減っていき、7歳前後で遠視がなくなることがほとんどです。このように成長過程で奥行きが長くなればピントも合ってきます。水晶体の調節は毛様体、ピントを合わせる主力は角膜での光の屈折、虹彩はカメラの絞りで光を調節します。血液循環が悪ければ酸素、栄養が行き渡りません。お血の改善。そして筋肉の緊張を緩めること。水の流れの改善。肝や腎を中心に脾も影響します。各部位から最適な漢方、食養生、ツボを選択し治療していきます。
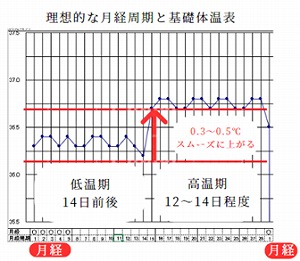
女性の基礎体温について
《基礎体温》
基礎体温が教えてくれることは、
・妊娠しやすい時期
・排卵しているか
・妊娠しているか
・次の月経の予測
・婦人科系の病気の可能性
・どのような漢方薬があうか
など沢山あります。
基礎体温は、最小限のエネルギーでの安静時の体温の事です。つまり、寝ている間の体温のことです。そのため、朝起きてすぐに舌で検温することが大切です。
女性の体は、排卵したあと、プロゲステロン(黄体ホルモン)の分泌に合わせて、少しだけ体温が上がります。基礎体温を継続して測定していると、この低温期から高温期への移行があることで、排卵が起こったことがわかるようになります。
また、女性は、女性ホルモンの関係で、排卵前と排卵後では、体の状態が大きく変わります。
基礎体温でわかる月経周期のこと
基礎体温を測っていると、「低温期」あるいは「高温期」にいるのかがわかります。「排卵」のタイミングもわかります。また、「月経がくるな」という予想もできます。
月経が28日周期の場合、月経の初日の1日目~排卵までの約2週間は、低温期(個人によってバラつきがあります)です。排卵が起こると、その後、プロゲステロン(黄体ホルモン)の分泌が始まるので、低温期より0.3~0.5℃、基礎体温が上昇する高温期に入ります。高温期は12~14日続きます。16日以上、高温期が続く場合は妊娠の可能性があります。
また、体温が上がらず、低温期が続いていたら、無排卵の可能性もあります。
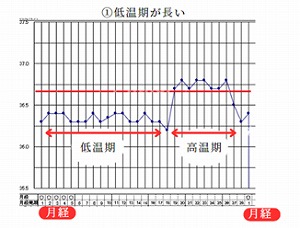
①低温期が長い
卵子の発育・成熟が悪いために排卵が遅れ、その結果、黄体ホルモンの分泌も悪くなり、このような基礎体温になります。
漢方的に考えると血虚、軽い腎虚、お血などによっても起こることがあります。
西洋医学的には多嚢胞性卵巣症候群(PCOS)、甲状腺機能低下症、高プロラクチン血症、黄体機能不全などが考えられます。
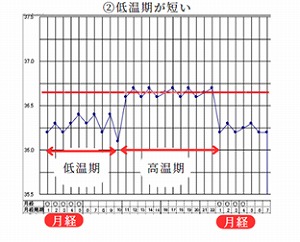
②低温期が短い
疲れやすい人、加齢によって卵巣機能が低下することで起こることがあります。
卵巣機能が低下してエストロゲンの分泌が減少すると脳から卵胞刺激ホルモン(FSH)が高まり、その結果として卵胞が早く育ち、排卵が早くなるので低温期が短くなります。
漢方では、腎虚を考えます。西洋医学的には卵胞期短縮症が考えられます。
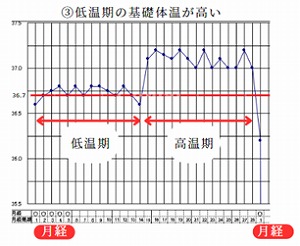
③低温期の基礎体温が高い
もともと平熱が高い人やホルモン補充療法を長い間続けているために基礎体温が高い方もいます。個人差がありますが、漢方的にお血または熱証が考えられます。西洋医学的には甲状腺機能亢進症(バセドウ病)、子宮内膜症、多嚢胞性卵巣症候群(PCOS)などの病気の方に多い基礎体温です。
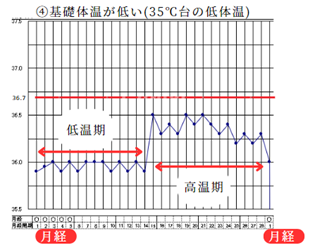
④低温期の基礎体温が低い(35℃台の低体温)
低温期の基礎体温が理想的なものに比べて低い場合、漢方では腎虚や血虚、気虚であることが多いです。西洋医学的には、甲状腺機能低下症を診断された方に多くなります。
⑤低温から高温期に徐々に基礎体温が上がる
漢方では血虚やお血または気滞が考えられます。西洋医学的には黄体機能不全、卵管閉塞、高プロラクチン血症などの診断がついた方に多い基礎体温です。
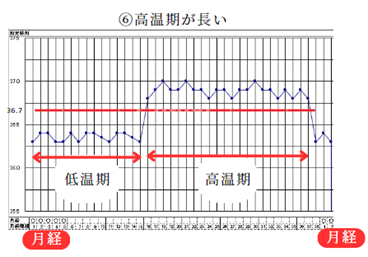
⑥高温期が高い
不妊治療でホルモン補充療法を長時間継続しているとこのように高温期が長く続くことが多いようです。漢方的にみて問題ない場合が多いですが、熱証やお血の体質がある場合があります。
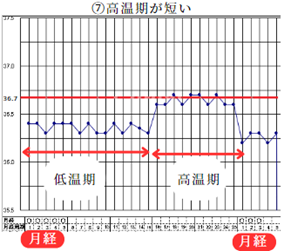
⑦高温期が短い
漢方では血虚や気虚、腎虚の状態が考えられます。黄体機能の働きが低下していることが多いです。そのため黄体機能不全と診断されることが多いですが、黄体化未破裂卵胞(LUF)などもあるので注意が必要です。
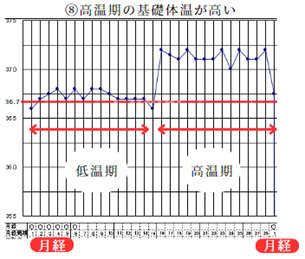
⑧高温期の基礎体温が高い
高温期が37℃を超える、あるいは低温期を高温期の差が0.6℃以上あるタイプです。
不妊症でない場合も多いですが、甲状腺機能亢進症(バセドウ病)の方でもこのような状態になることがあります。
病気以外の原因では、不妊治療でホルモン補充療法を継続しているとこのような基礎体温になることが多いです。
漢方では熱証やお血の体質を持っている場合もあります。
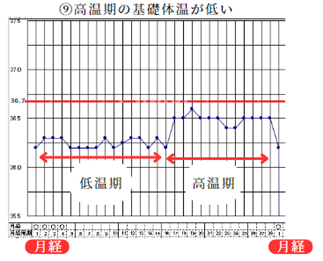
⑨高温期の基礎体温が低い
高温期の基礎体温が低い場合、具体的には36.7℃を下回る場合は、不妊の体質を持っていることがあります。
漢方では血虚または腎虚。気虚などが考えられます。
西洋医学的には黄体機能不全の方に多いですが、甲状腺機能低下症(橋本病)の方も高温期の基礎体温が低くなります。
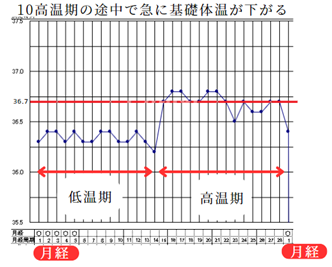
⑩高温期の途中で急に基礎体温が下がる
高温期の途中で基礎体温が下がるタイプです。漢方では血虚または腎虚、気虚などが考えられます。
西洋医学的には黄体機能不全と診断された方に多いです。
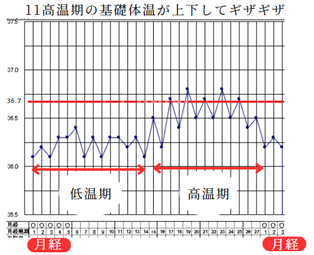
⑪高温期の基礎体温がギザギザする場合は、強いストレスがあり、自律神経が乱れている方に多いです。
漢方的には気滞を考えます。
また、基礎体温系が電池切れになる直前や、朝起きる時間がバラバラになった時もこのようになることがあります。
西洋医学的には月経前症候群(PMS)や自律神経失調症、高プロラクチン血症などの事があります。
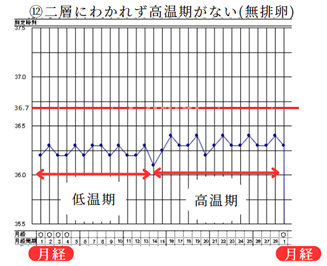
⑫二層にわかれず高温期がない(無排卵)
基礎体温が低温期と高温期の二層に分かれない場合は、月経(生理)が定期的にあるのに排卵していない無排卵である事が多いです。
生理が定期的に来ているため、自分では排卵していないことに気が付きません。
漢方的には重度のお血、血虚、腎虚、気滞などが関係しています。
西洋医学的には多嚢胞性卵巣症候群(PCOS)、卵巣機能不全、早発閉経などの事があります。卵巣機能不全の場合は卵巣機能が低下して排卵障害を起こしています。卵巣機能不全や早発閉経の方は、病院の治療と漢方を併用する事が望ましいです。
基礎体温は自分の体を知るために重要な指標になります。気になる方は測ってみませんか。
黄体機能不全
黄体のはたらきがよくないと、排卵後に十分な量の黄体ホルモンが分泌されず、また黄体が早々と退化して高温期が維持できなくなります。
また、卵胞の発育が十分でないことや、子宮内膜の感受性が低下していることなども原因として考えられます。黄体ホルモンの分泌の低下によって起きるケースと、黄体ホルモンには異常がないのに子宮内膜自体の働きに異常があるケースがあります。
黄体機能不全になると、子宮内膜に問題が生じ、受精卵が着床しづらくなります。自覚症状はあまりなく、病院で検査をしたり、体温を測定したりしていなければわからないことが多いです。ただし、ひどくなると、不正出血や頻発月経などを起こすことがあります。
黄体機能不全の診断基準
・黄体期(排卵後6日目くらい)の黄体ホルモン(プロゲステロン:P4)値が10mg/ml未満
・高温期が短い(10日未満)
・高温期と低温期の差があまりない(0.3℃未満)
・高温期の途中で低温へ落ち込む
・子宮内膜が薄い(8mm以下)
などを基準にします。
基礎体温の傾向
黄体機能不全になると高温期を維持できなくなります。そのため、高温期が36.7℃に届かない、高温期の日数が10日未満と短くなる、低温期と高温期の差が0.3℃未満になるといったことが起きます。基礎体温のグラフの形は、高温期に基礎体温が一時的に下がる、高温期の日数が短くなる、高温期の体温が低くなる、低温期との差がなくなるという傾向があります。
西洋医学の治療は、一般的に黄体ホルモンの補充や排卵誘発剤などで卵胞の発育や排卵を促すことが中心です。しかし、ホルモン剤をずっと飲み続けることへの不安、子宮内膜への影響や経管粘液の減少などが気になることもあります。
漢方と鍼灸
漢方では血虚または気虚や腎虚と考えます。黄体ホルモンの反応穴、卵胞ホルモンの反応穴、抗体の反応穴、甲状腺、乳頭、子宮、頸管、卵巣、卵管、精索静脈、精巣、自律神経・更年期の反応穴、衝脈、帯脈などから経絡に落とし込んで漢方、食養生、ツボを導き出します。
・当帰芍薬散(当帰・川芎・芍薬・白朮・茯苓・沢瀉)『金匱要略』
浮腫みがあり、血行が悪く、冷え性な女性に用いられます。
・当帰建中湯(当帰・桂枝・芍薬・生姜・甘草・大棗)『金匱要略』
疲れやすく冷え性な方に使われます。
・温経湯(呉茱萸・当帰・川芎・芍薬・人参・桂枝・阿膠・生姜・牡丹皮・甘草・半夏・麦門冬)『金匱要略』
下腹部が冷えて、子宮出血や月経不順、または月経過多、もしくは月経過少などがある方に使われます。
・桂枝茯苓丸(桂枝・茯苓・牡丹皮・桃仁・芍薬)『金匱要略』
・折衝飲(芍薬・桃仁・桂枝・紅花・当帰・川芎・牛膝・牡丹皮)『産論』
・加味逍遥散(柴胡・芍薬・甘草・当帰・白朮・茯苓・生姜・薄荷・牡丹皮・山梔子)『和剤局方』
・柴胡四物湯(柴胡・黄芩・人参・半夏・甘草・川芎・芍薬・熟地黄・当帰・生姜・大棗)『素問病機宜保命集』
など(薬局製剤以外も含む)
卵胞期短縮症
卵胞期短縮症とは、生理後~排卵までの卵胞期が短くなり、月経周期が短くなる症状のことです。 月経が頻発することで気づく人が多いです。
ただし、もともと正常な月経周期が短い人、 思春期などで月経周期が確立していない場合に短い周期で月経が起こる場合は、卵胞期短縮症とは異なります。
ひと月の間に何度も月経が起こったり、基礎体温を測ると低温期が短くなっていたりしていたら、卵胞期短縮症である可能性が高くなります。
この症状によってひどく健康を損ねることはありませんが、月経が頻発するために、貧血になる可能性が高くなります。また、卵胞の質が落ちているために不妊や流産を引き起こすこともあります。
卵胞期短縮症は加齢に伴い、卵巣の機能が低下する過程で起きる症状です。卵巣機能が低下すると卵胞の育ちが悪くなり、卵胞ホルモンの分泌量が低下します。すると、脳下垂体から卵胞刺激ホルモン(FSH)が通常よりも多く分泌されます。これにより卵胞の発育が促進され、成長が早くなります。しかし、卵巣機能の低下が原因で起きているので、卵子の質が低下する場合があります。
更年期の女性に多く見られる症状ですが、若い人でも起こり得ます。いわゆる卵巣年齢というものはそれぞれ異なり、若い人でも卵巣の機能が衰えている場合は更年期障害のような症状が起こることがあります。
卵胞期短縮症の原因は加齢や体質になりますので、根本的な治療や予防法はありません。ただし、卵巣の機能が衰えないようにすることで、少しでも発症の可能性を減らすことは出来ます。体を温め、血行を良くして、臓器の活性化を促すこと。規則正しい生活と、バランスのとれた食事を心がけることなどが予防法になります。また、ホルモンバランスを整えるために、なるべくストレスのない生活を送ることも大切です。
基礎体温の傾向
低温期が短くなり、月経周期そのものも短くなります。40歳を超えて卵巣機能が衰えてくることから低温期が短くなる傾向があります。
漢方と鍼灸
卵胞期短縮症は漢方では、腎虚や血虚の可能性が高いです。
不妊症の反応穴、黄体ホルモンの反応穴、卵胞ホルモンの反応穴、抗体の反応穴、甲状腺、乳頭、子宮、頸管、卵巣、卵管、精索静脈、精巣、自律神経・更年期の反応穴、衝脈、帯脈などから経絡に落とし込んで漢方、食養生、ツボを導き出します。
・温経湯(呉茱萸・当帰・川芎・芍薬・人参・桂枝・阿膠・生姜・牡丹皮・甘草・半夏・麦門冬)『金匱要略』
下腹部が冷えて、子宮出血や月経不順、または月経過多、もしくは月経過少などがある方に使われます。
・当帰芍薬散(当帰・川芎・芍薬・白朮・茯苓・沢瀉)『金匱要略』
浮腫みがあり、血行が悪く、冷え性な女性に用いられます。
・当帰建中湯(当帰・桂枝・芍薬・生姜・甘草・大棗)『金匱要略』
・芎帰調血飲(当帰・川芎・白朮・茯苓・熟地黄・陳皮・烏薬・香附子・乾姜・益母草・牡丹皮・甘草・生姜・大棗)『万病回春』
・芎帰湯(当帰・川芎)『太平恵民和剤局方』
・芎帰補血湯(当帰・川芎・白朮・茯苓・熟地黄・陳皮・烏薬・香附子・乾姜・益母草・牡丹皮・甘草・生姜
・大棗)『万病回春』
・紅花当帰散(当帰・川芎・芍薬・熟地黄・香附子・枳殻・延胡索・厚朴・茴香・柴胡・陳皮・三稜・莪朮・牛膝・紅花・甘草・生姜)『寿世保元』
など(薬局製剤以外も含む)
斜視
斜視とは、両眼の視線を目標に向かって合わせられない状態(両眼でものを見ようとした際に、一方の眼は目標を見ているにもかかわらず、片眼の視線が目標とは別の方向に向いている状態)を指します。視線のずれる方向によって内斜視や外斜視などと分けられます。両眼で見ることで初めて立体的にものを見ることができるため、斜視になっていると立体感が低下します。また視線がずれているため、ものが二重に見える複視を生じることがあります。小児期の斜視は、弱視の原因となることがあります。視力の発達過程で斜視を認めることにより、斜視眼の視力が十分に育たないため起こります。また、先天性白内障や網膜芽細胞腫などの小児期の眼の病気により視力不良となっているために、視線がずれて斜視になってくることもあるので注意が必要です。眼科で視力検査や眼底検査を受けるようにしましょう。成人の斜視は、眼の疲れや複視などの症状を伴うことがあります。小児期からの斜視が加齢によって悪化し症状が現れることもありますが、外傷や頭の病気、糖尿病や高血圧などで起こることがあるため、急に複視などの症状が出た場合には病院で血液検査や頭の検査を受けることが大切です。
眼の周りには眼を動かす外眼筋という筋肉がついており、脳から神経により外眼筋に指令がくることで眼を動かしたり両眼のバランスを保ったりしています。外眼筋は角膜より少しはなれた強膜(しろ目)にしっかりとくっついています。外眼筋には六つの筋肉があり,(1)上直筋 一 主に上転,わずかに内転して上内方へまわす。(2)下直筋 一 主に下転,わずかに内転して下内方へまわす。(3)外直筋 一 外転させる。(4)内直筋 一 内転させる。(5)上斜第 一 主に下転,わずかに外転して外下方へまわす。(6)下斜筋 一 主に上転,わずかに外転して外上方へまわす。
これらのどこかで異常が出た際に斜視が起こります。原因として遠視、視力障害、加齢、脳の異常、頭部の病気、生活習慣病、スマホやPCの見過ぎなどの要因が挙げられます。遠視の子どもはピント調節をしてものを見ようとします。そのときに寄り目の効果がはたらき、眼が内に寄る内斜視を引き起こすことがあります。外傷や病気などで片眼が視力不良になると、視力不良の目が斜視になってくることがあります。小児期からあった斜視が加齢により悪化した場合や、加齢に伴う外眼筋周囲の変化により斜視が起こることがあります。脳動脈瘤や脳腫瘍、頭部外傷などで目を動かす神経に異常が起こることが原因です。糖尿病、高血圧、甲状腺機能異常、重症筋無力症など全身性の病気が原因となることがあります。スマホやタブレットの長時間使用により内斜視を引き起こすことがあります。斜視は疲れたときに目立ちやすくなります。時々目が外にずれる間欠性外斜視では、眠いときやぼーっとしているときに斜視が目立ちます。内斜視では近くのものを見るときに目立つ場合もあります。複視はものの見え方が左右の眼で一致しないため、ものが二重に見える複視と呼ばれる症状が起こります。子どもは複視を感じないことが多く、成人で発症した場合に感じることが多いです。頭位異常、斜頸では、ものがずれて見えるのを補正するために、頭を回したり首を傾けたりしてものを見ることがあります。屋外で眩しがったり、片目をつむってものを見たりすることがあります。間欠性外斜視では、片目で見ればはっきり見えるのに、両目で見ようとするとピントが合わなくなることがあります。これは、外斜視にならないよう両目をそろえようとする際にピント調節がはたらき近視化するためです。斜位近視と呼ばれます。
検査は通常の視力検査、屈折検査、細隙灯検査、眼底検査のほかに、斜視が疑われる場合は眼位検査、眼球運動検査、両眼視機能検査などが行われます。屈折検査では、子どもはピント調節の力が強いため、正確な屈折の評価をするために点眼薬を用いて検査を行います。そのほか、頭の病気や全身疾患を評価するためにMRIや血液検査を行うことがあります。
斜視の治療は眼鏡装用、遮閉法(アイパッチ)、プリズム装用、手術、A型ボツリヌス毒素注射などがあります。原因や斜視のタイプによって異なりますが、矯正が必要な屈折異常がある場合は眼鏡装用をし、眼位ずれの頻度や角度が大きければ手術を行います。斜視弱視などで、視力が眼鏡をかけても改善されない場合にはアイパッチを行います。斜視の根治的な治療法としては手術になりますが、ずれ幅や頻度が少ない場合にはプリズム眼鏡の適応になることもあります。また、2015年には斜視の治療法としてA型ボツリヌス毒素注射が適応になりました。全てのタイプで適応になるわけではありませんが、後天内斜視や甲状腺機能異常に伴う斜視など一部の症例に効果が認められています。重症筋無力症や甲状腺機能異常など全身疾患に伴う斜視や頭の病気に伴う斜視の場合は、まず原疾患の治療を行います。そのうえで斜視の症状が変わらず長期間変動がないものに対しては、プリズム治療や手術が適応となります。子どもに多い斜視の種類は偽斜視で斜視がないにもかかわらず目の位置がずれて見える状態です。特に乳幼児では内斜視に見えることが多いです。赤ちゃんの鼻は低く、目頭側の皮膚で白目が隠されているために眼が寄っているかのように見えます。間欠性外斜視は目が時々外にずれる状態です。眠いときやぼーっとしているときに目立ちます。ずれ幅や頻度が大きければ、5~6歳以降で手術の適応になります。乳児内斜視は生後6か月までに発症した内斜視です。比較的ずれ幅が大きいことも特徴です。両目で見る機能が育たないため立体感などの両眼視機能が不良となりやすいです。早めの手術がすすめられています。調節性内斜視は遠視によるピント調節が原因で起こる内斜視です。1歳前後で発症し、ものを見ようとしたときなどに目立ちます。はじめは間欠性ですが、経過とともに常時出るようになることが多いです。調節性内斜視は、眼鏡による遠視矯正が基本となります。そのうえで斜視が残る場合は手術になることがあります。先天性上斜筋麻痺は子どもの上下斜視の原因として多いです。横を見たときに目が上に上がるということが特徴です。斜視にならないようにするために、顔を回したり頭を傾けたりしてもの見る子どもが多いです。明らかな頭位異常や斜視が目立つ場合は手術になることがあります。
漢方と鍼灸
目の異常、身体の異常などにより目の周りの外眼筋に負担がかかり発症しています。負担のかかっている筋肉、水晶体、病気部、脳神経の反応穴から漢方、食養生、ツボを選択し治療していきます。
煎じ
・抑肝散加陳皮半夏(釣藤鈎・柴胡・当帰・川芎・白朮・茯苓・甘草・陳皮・半夏)『本朝経験方』
・帰脾湯(白朮・茯苓・黄耆・竜眼肉・酸棗仁・人参・木香・甘草・生姜・大棗・当帰・遠志)『厳氏済生方』
・鶏肝丸(鶏肝一味)『浅田家方』
など(薬局製剤以外も含む)
不育症
不育症とは、妊娠はしますが流産や死産を繰り返す状態をいいます。
流産(22週未満)または死産(22週以降)、新生児死亡を2回以上繰り返すことです。不育症のうち、3回以上の流産をとくに「習慣流産」といいます。
妊娠反応は陽性ですが、子宮内に赤ちゃんの袋(胎嚢)が見えずに終わる生化学的妊娠(化学流産)は、流産には含まれていません。
主な原因としては、抗リン脂質抗体症候群、子宮形態異常、受精卵の染色体異常、内分泌代謝異常、血液凝固異常などがあります。
不育症の原因
① 抗リン脂質抗体症候群
抗リン脂質抗体症候群は、抗リン脂質抗体という自己抗体により、血栓症や流産・死産を起こす病気です。
② 子宮形態異常
子宮形態異常といって、子宮の形が通常と異なる場合、とくに中隔子宮では流産しやすい事がわかっています。診断法には子宮卵管造影やMRI、子宮鏡検査、超音波検査などがあります。
③ 夫婦染色体異常
夫婦どちらかに均衡型転座(ある染色体がお互いに入れ替わっているが、遺伝子に過不足がない状態)などがあると、夫婦ともに健康ですが、卵や精子ができる際に、染色体に過不足が生じることがあり、流産の原因となります。
④ 内分泌代謝異常
甲状腺機能亢進・低下症、糖尿病では流産のリスクが高くなります。
妊娠前から妊娠中にかけて、良好な状態を保つことが重要になります。
⑤ 血液凝固異常
血液中の凝固因子(血液を固めて血を止める働き)に異常があると、血栓が作られやすくなり、流産や死産を繰り返すことがあります。凝固因子異常の疾患として、抗リン脂質抗体症候群、プロテインS欠乏症、プロテインC欠乏症などがあります。
漢方と鍼灸
病院の検査で問題が見つからないのに流産や死産を繰り返す場合は、漢方的な体質が原因である事が多いです。流産しやすいのはお血や血虚、気虚、腎虚ですが、抗リン脂質抗体などの免疫異常は水毒が原因になることもあります。不育症の原因がはっきりしている場合(特に抗リン脂質抗体症候群など)は妊娠するまでは漢方薬で治療をおこないます。妊娠後は病院の治療を行いながら、漢方薬を併用することがおすすめです。
不妊症の反応穴、黄体ホルモンの反応穴、卵胞ホルモンの反応穴、抗体の反応穴、甲状腺、乳頭、子宮、頸管、卵巣、卵管、精索静脈、精巣、自律神経・更年期の反応穴、衝脈、帯脈などから経絡に落とし込んで漢方、食養生、ツボを導き出します。
・当帰散料(当帰・黄芩・芍薬・川芎・白朮)『金匱要略』
妊娠中に飲めば、胎児の発育がよく、出産は軽く、諸病が防ぐことができるといわれています。
・温経湯(呉茱萸・当帰・川芎・芍薬・人参・桂枝・阿膠・生姜・牡丹皮・甘草・半夏・麦門冬)『金匱要略』
発育不全・月経不順があるものに使われます。
・当帰芍薬散(当帰・川芎・芍薬・白朮・茯苓・沢瀉)『金匱要略』
・桂枝茯苓丸(桂枝・茯苓・牡丹皮・桃仁・芍薬)『金匱要略』
・柴苓湯(柴胡・黄芩・人参・半夏・甘草・生姜・大棗・猪苓・沢瀉・白朮・茯苓・桂枝)『世医得効方』
・芎帰補中湯(川芎・五味子・阿膠・黄耆・当帰・芍薬・白朮・人参・杜仲・甘草・艾葉)『奇効良方』
・折衝飲(芍薬・桃仁・桂枝・紅花・当帰・川芎・牛膝・牡丹皮・延胡索)『産論』
など(薬局製剤以外も含む)
人参湯(理中丸)
〔成分・分量〕
人参 3、甘草 3、白朮 3(蒼朮も可)、乾姜 2-3
〔用法・用量〕
(1)散:1 回 2-3g 1 日 3 回
(2)湯
〔効能・効果〕
体力虚弱で、疲れやすくて手足などが冷えやすいものの次の諸症:
胃腸虚弱、下痢、嘔吐、胃痛、腹痛、急・慢性胃炎